發炎性腸道疾病(Inflammatory bowel disease) 主要分為潰瘍性大腸炎 (Ulcerative colitis)和克隆氏症 (Crohn's disease),這兩種疾病均是慢性發炎性腸道疾病,其疾病的成因至今仍不明瞭,感染、免疫功能失調、遺傳及心理因素都可能相關。這種疾病常見於歐美,潰瘍性大腸炎 (Ulcerative colitis)和克隆氏症 (Crohn's disease)之盛行率在歐洲分別可高達每十萬人口有500人和320人,而東方國家就較少見,潰瘍性大腸炎於印度和日本之盛行率約每十萬人口有45人和20人,而克隆氏症在日本之盛行率約每十萬人口有5人,在台灣之盛行率,潰瘍性大腸炎和克隆氏症分別為每十萬人口有17人和2人,每年新確診之個案分別約為400人和120人,但值得注意的是,大多數的研究都發現盛行率和發生率都有增加之趨勢。發炎性大腸疾病在男女發生的比例並無明顯差別,好發於20至40歲間之成人,但一部份會發生在60-80歲的老年人。發炎性腸道疾病的共同症狀為腹瀉、腹痛,發燒、貧血,這兩種疾病臨床表現雖相似,但仍有極大差異,以下就分別論述:
病患表現主要是持續性或反覆性的腹瀉合併黏液與血液。若有急性發炎時會有腹瀉或肛門急迫與裏急後重感,常常覺得解便不乾淨,當造成出血性直腸炎時會解出鮮血或是與糞便混合或在表面,誤以為是痔瘡出血。有一部份的人除了會影響胃腸道外,亦常會合併其它器官的自體免疫疾病,例如皮膚紅疹、結節狀紅班、眼睛葡萄球炎、外鞏膜炎、關節炎、口腔潰瘍及原發性硬化膽管炎。
主要為病史、臨床表現,配合血液和糞便檢查加上大腸鏡檢查配合組織病理學評估。血液檢查可看病患是否有貧血問題,也可由白血球數量和發炎指數以推斷身體是否有發炎的病徵,經由糞便檢查可了解腸道內出血或發炎的現象。潰瘍性大腸炎的發炎浸潤多在黏膜層,較少侵犯到黏膜下層,大腸鏡可見到黏膜泛紅水腫,血管分布減少甚至消失,疾病嚴重時會出現絨毛狀易脆性黏膜,更嚴重時會有糜爛及潰瘍出現,並伴隨腸道出血的現象,此變化通常比較廣泛及連續性,分佈通常從直腸開始,病變是呈連續性的變化,病灶多侷限在大腸,偶而也會侵犯到迴腸末端(逆流性迴腸炎),若是慢性病患則可見假性息肉(pseudopolyp)和萎縮性黏膜,在長期持續發炎的病例,黏膜也可能產生惡性病變。
潰瘍性結腸炎的病患主要是依病症的嚴重程度進行相關的治療及評估。治療目標主要為降低疾病活性以達到並維持疾病緩解、預防併發症、減少手術需求、改善營養狀態和改善病患的生活品質。大多數的病人只要進行藥物治療即可,但對一些嚴重的病例而言,外科切除手術的進行是無法避免的,此外,良好的飲食和生活習慣也是改善症狀的重要方式。
對於較局限在直腸的患者,可用局部性皮質類固醇的灌腸或塞劑,同時服用 5-aminosalicylic acid (5-ASA)的製劑,若效果不佳可用注射型皮質類固醇或加上免疫抑制劑(如cyclosporine, tacrolimus), 甚至生物製劑( adalimumab, infliximab, golimumab, vedolizumab)等。對於疾病活性低者可用皮質類固醇20mg/day,使用一個月後逐漸減量,對於疾病活性中等者,可用皮質類固醇40-60mg/day後逐漸減量,嚴重者,須住院配合靜脈輸液與電解質補充,並用注射型皮質類固醇及局部性皮質類固醇的灌腸或塞劑,減少經腸道進食以利腸黏膜修復。在 5-7 天後病患若已經無發燒、腹瀉、腹痛,改用口服皮質類固醇40-60mg/day合併口服5-ASA的製劑,及清淡經口飲食。若併發毒性巨結腸症,則要考慮手術切除嚴重發炎的腸道。
有些病患拿掉皮質類固醇,疾病會再發,可考慮改用免疫抑制劑(如azathioprine,6-mercaptopurine),對於疾病緩解後的維持性治療一般用5-ASA成份的藥物,大多數病患可適應sulfasalazine or mesalazine,治療時間要維持數年以持續控制病情。
由於潰瘍性結腸炎主要發生於大腸,目前利用多層包覆控釋設計,使主成分5-ASA能對抗腸胃之酸鹼值,「延緩」至結腸再緩慢釋出,而將藥效分佈於整個結腸病灶部份,並「延長」在結腸釋放時間,做到「急性期」、「維持期」皆一天只須服用一次的便利性。使用於誘導輕至中度活動性潰瘍性結腸炎之緩解及維持緩解作用。
--誘導緩解:
每日一次,每次2.4 到 4.8 公克 (2 到4 錠) 。若病人用較小劑量的mesalazine 仍無反應,可用至最高建議劑量 4.8 公克。
--維持緩解:
每日一次每次2.4 公克(2 錠)。
為生物製劑,研究發現對嚴重之潰瘍性結腸炎有緩解之效果,相繼於2016後納入健保給付。目前對於生物製劑於潰瘍性結腸炎之健保給付規範如下:(限消化專科醫師處方及需事前審查)
原則上,一開始先以高劑量注射誘導緩解;之後每隔2-8週給予維持劑量,可持續至46-54週(依半衰期不同而有所差異),作為緩解之維持。
應參照藥物仿單,重要之排除使用狀況包括:
(下表一和下表二為相關藥物之治療目標和藥物副作用)
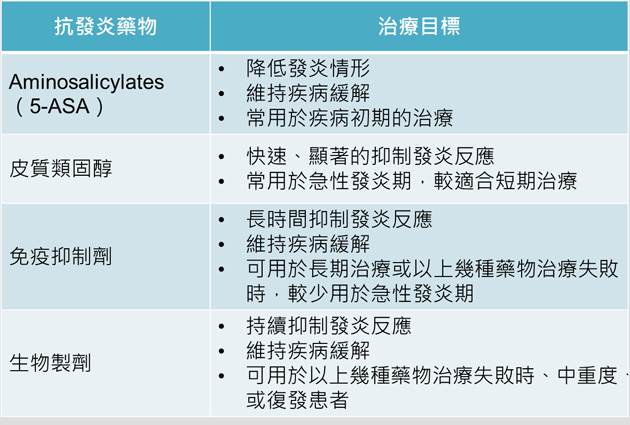
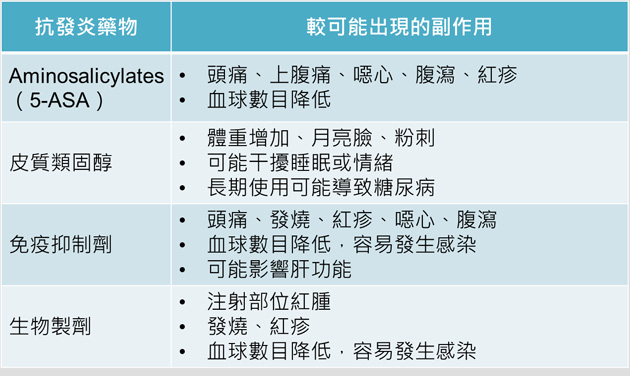
大約有25-40 %潰瘍性結腸炎的病人最終仍會因為大量出血、結腸破裂或癌症形成而必須進行切除手術。而對於藥物治療失敗或是無法忍受藥物副作用的病患亦可建議手術。
克隆氏症之症狀雖和潰瘍性大腸炎相似,但由於克隆氏症主要是侵犯小腸(但也會侵犯大腸),但其發炎浸潤是侵犯腸道整層(潰瘍性大腸炎多只在黏膜層),甚至侵犯到腸道外的腹膜及淋巴結,且在腸內的變化是呈跳躍性的,因為是全層壁的發炎反應,容易發生膿瘍及廔管等合併症。克隆氏症主要症狀是發燒,腹痛(尤其右下腹)與腹瀉,有些患者因疾病侵犯直腸或肛門,則會伴隨一些肛門的合併症,如肛裂,廔管,膿瘍等情形,約三分之一左右的患者會有腸道出血現象,雖大部份都不嚴重,但卻會反覆發生。有些患者會有伴隨腸胃道外的表現,譬如: 貧血,凝血疾病,肝炎,結節性紅斑,關節炎,舌炎,虹彩炎。此外,其典型的疾病表現型式有二種:
如同潰瘍性大腸炎,主要是依據病史、臨床表現,配合血液和糞便檢查,影像學檢查加上內視鏡檢查配合組織病理學評估,但由於克隆氏症會侵犯小腸,因而增加診斷之困難度。目前有膠囊內視鏡和氣囊式小腸鏡(請參考特色醫療中小腸鏡章節),就可用來診斷小腸之克隆氏症,此外氣囊式小腸鏡亦可用來做切片用以組織病理學評估,更有利於準確診斷小腸之克隆氏症。而影像學檢查中電腦斷層或核磁共振造影檢查則可清楚看出腸道壁增厚變化及腸道壁外的併發症,如:廔管或膿瘍形成等。在診斷克隆氏症時,很重要的一點是一定要和一些疾病做出鑑別診斷,其中腸道結核病(intestinal tuberculosis)就是一項一定要列入考慮的鑑別診斷。
和治療潰瘍性結腸炎相似,包含改善飲食和生活習慣,藥物治療和外科手術,其中,但由於克隆氏症臨床病程較複雜,故治療亦較棘手。首先,可用克隆氏症活動性指標(Crohn’s Disease Activity Index ;CDAI)來評估克隆氏症之嚴重度,亦可用於追蹤治療效果,若CDAI>450則為嚴重病例,若CDAI<150則已達緩解狀態 。
克隆氏症活動性指標 CDAI評估表
總分最高為600分
| 臨 床 或 檢 驗 項 目 | 加 權 | 得 分 |
| 每星期中每天稀便與軟便次數之總和 | X 2 | |
| 每星期中每天腹痛分數之總和 (0=無,1=輕微,2=中度,3=嚴重;每星期總和:0-21) |
X 5 | |
| 每星期中每天身體狀況分數之總和 (0=好,1=稍差,2=差,3=很差,4=極差;每星期總和:0-28) | X 7 | |
| 併發症之發生* | X 20 | |
| 服用強的止瀉藥或鴉片類藥物來止瀉 | X 30 | |
| 腹部有腫塊 (0=無,2=可能有摸到,5=確定有) | X 10 | |
| 血紅素hematocrit與正常值(男47%,女42%)之差距(差1%=1分) | X 6 | |
| 與標準體重之百分比差距(差1%=1分) | X 1 | |
| *有下列項目各加1分 關節痛或關節炎 眼睛炎iris or uveitis 發生erythema nodosum, pyoderma gangrenosum,或aphthous ulcers 肛裂或肛門廔管或膿瘍 身體其他地方廔管 最近一週內曾有發燒體溫超過38.5℃ | ||
| 總 分 | ||
如同治療潰瘍性結腸炎,也是以5-ASA的製劑,類固醇和免疫抑制劑為主,但一般克隆氏症對於5-ASA效果不佳,所幸對於傳統治療無效之成人中度至重度克隆氏症,目前可使用生物製劑Adalimumab(如Humira), infliximab (如Remsima), vedolizumab (如Entyvio), 或ustekinumab(如Stelara, 健保未納入)等治療,可減輕症狀及誘導與維持臨床緩解。生物製劑之作用在於阻斷免疫細胞釋放引起發炎反應的細胞激素,進而減緩腸道發炎所引發的腹瀉及組織損傷,但如果併發腸道穿孔、膿腫、廔管或纖維化狹窄等合併症時,則需要考慮外科治療。目前對於狹窄的腸道,可以考慮內視鏡汽球擴張術或是短期腸道金屬支架置放術,一般以不超過4週為限。
目前對於生物製劑於克隆氏症治療之健保給付規範如下:
(限消化專科醫師處方及需事前審查)
原則上,一開始先以高劑量注射誘導緩解;之後每隔2-8週給予維持劑量,可持續至46~54週,作為緩解之維持。
應參照藥物仿單,重要之排除使用狀況包括:
義大醫院‧總機電話:07-615-0011‧07-952-0011 地址:82445高雄市燕巢區角宿里義大路1號
語音‧人工掛號專線:07-615-0900‧07-615-0911 週一至週五 07:30~16:30 週六 07:30~11:30
© Copyright 2014. "EDAGI" All rights reserved.